鼠径ヘルニアの治療では「日帰り手術」か「入院手術」かで迷う方が多いですが、その選択には 日本独自の国民皆保険制度 が深く関わっています。
本記事では、制度の歴史・仕組みから現状の課題までを専門医の視点でわかりやすく解説します。
国民皆保険制度の歴史と意義
制度導入前の日本医療
1961年に始まった国民皆保険制度は、現在まで60年以上続いています。導入前はすべて自由診療で、医療費は非常に高額でした。
当時の状況:
-
診断はレントゲンと聴診器のみ
-
手術は開腹・エーテル麻酔が中心
-
術後感染が多発し、治療薬も乏しい
-
入院は数週間が一般的
経済的に治療を受けられず、破産や死亡に至る例も少なくありませんでした。
制度導入の意義
国民皆保険制度により、低所得者を含むすべての国民が平等に医療を受けられるようになりました。これは日本医療の大きな転換点であり、現在も制度の根幹を支えています。
国民皆保険の仕組みと海外比較
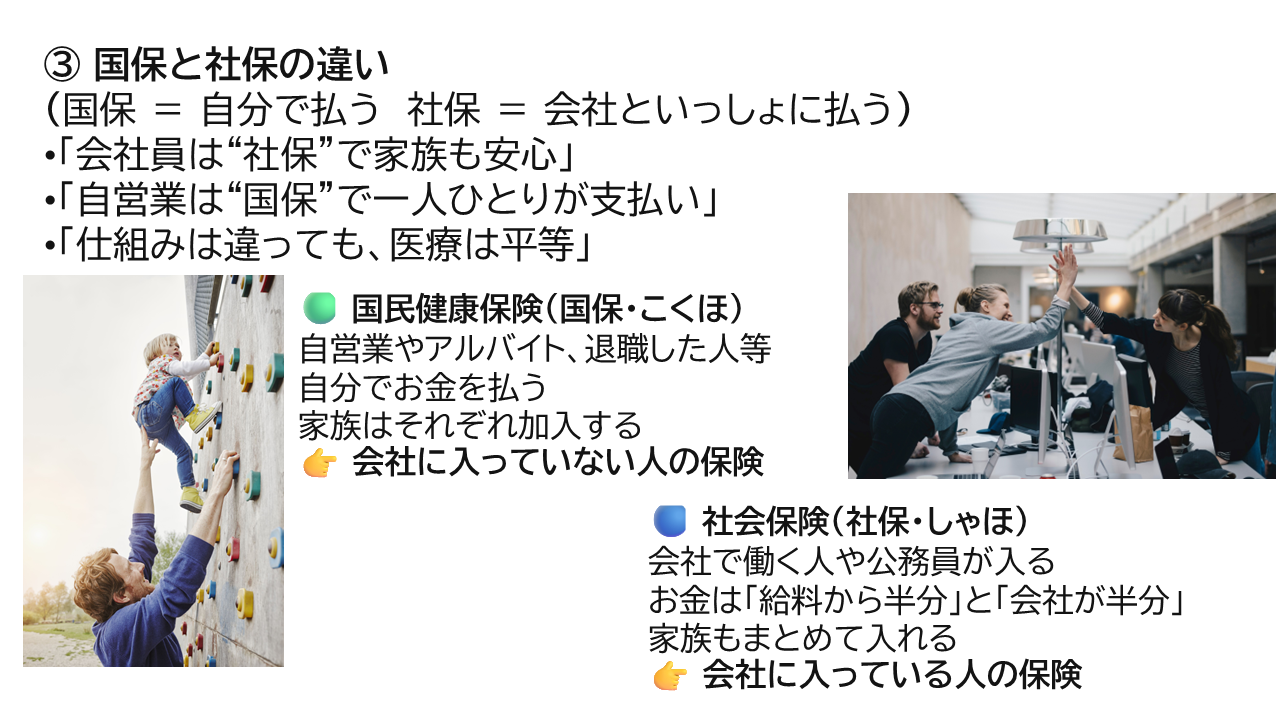
日本の2つの保険制度
-
社会保険(社保)
対象:会社員・公務員
保険料:給料天引き(会社が半分負担)
扶養家族も加入可能 -
国民健康保険(国保)
対象:自営業・農業・退職者
運営:市町村単位
扶養制度はなく、個人ごとに保険料負担
いずれも最終的には全国民が医療を受けられる仕組みとなっています。
アメリカのオバマケアとの違い
-
民間保険会社が主体で保険料が高額
-
保険未加入者は診療を断られることもある
-
政治的影響で補助金額が変動
一方、日本の国民皆保険制度は 60年以上安定して継続 している点が大きな違いです。
現在の課題:制度疲労と診療報酬の問題
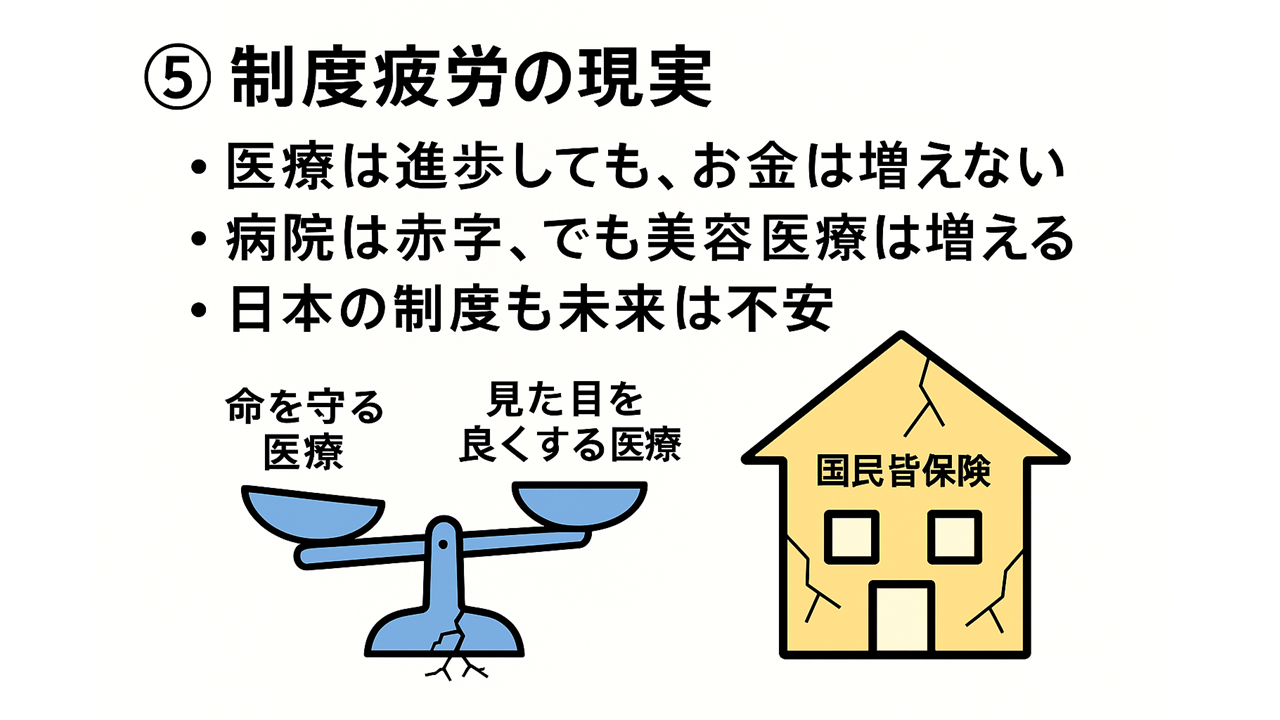
診療報酬据え置きの影響
医療技術は進歩しても診療報酬は据え置かれることが多く、鼠径ヘルニアの腹腔鏡手術も長年大きな改定がありません。
結果として:
-
医療機関は経営圧迫
-
医師の技術が正当に評価されない
-
効率的な治療(短時間・日帰り)が広まりにくい
入院優位の構造
診療報酬制度(特に短期滞在管理加算など)の影響で、病院は 日帰りより入院を選んだ方が収益性が高い 場合があります。
この仕組みが、鼠径ヘルニアの日帰り手術普及を妨げる要因となっています。
医療の二極化と患者ニーズの変化
医療ニーズの変化
かつては「命を救う医療」が中心でしたが、現在は「快適さ・生活の質」を重視する流れにシフトしています。
-
美容外科・審美歯科など自由診療の拡大
-
医師の一部が自由診療分野へ移行
-
保険診療の価値低下
医療機関への影響
-
自由診療に注力する病院が増加
-
DPC制度下ではベッド稼働率を重視
-
「効率より収益」を優先せざるを得ない構造
鼠径ヘルニア治療への影響:日帰り手術が広がらない理由
-
外科医が短時間で安全に手術をしても収益性が低い
-
入院を推奨した方が病院経営に有利
-
患者の希望よりも制度が治療選択に影響
このため、日本では鼠径ヘルニアの日帰り手術率が わずか1割以下 にとどまっています。
制度改革の必要性
技術評価の適正化
-
外科医の技術力を正当に評価する仕組み
-
日帰り手術を適切に評価する診療報酬体系
-
患者負担の軽減と病院経営の安定を両立
持続可能な医療制度の構築
国民皆保険の理念を守りながら、現代の医療ニーズに合う仕組みへアップデートすることが求められます。
よくある質問(FAQ)
Q1. 国民皆保険制度は今後も続きますか?
A. 基本理念は維持されると考えられますが、医療技術の進歩に合わせた見直しが必要です。
Q2. 日帰り手術が普及しないのは技術の問題ですか?
A. 技術的には可能ですが、制度上の報酬評価が低いため広まりにくいのが現状です。
Q3. 自由診療と保険診療の違いは?
A. 自由診療は価格を医療機関が自由に設定、保険診療は国が定めた診療報酬に基づきます。
Q4. 患者はどう考えるべき?
A. 制度の課題を理解し、自分の生活や健康状態に合った治療を主治医と相談することが大切です。
まとめ
-
国民皆保険制度は日本医療の大きな強みだが、制度疲労が進んでいる
-
鼠径ヘルニアの日帰り手術普及率が低い背景には制度的課題がある
-
患者にとって効率的な治療が十分評価されない現状を改善するには制度改革が必要
👉 今後は「医療の質」「経営の安定」「患者利益」の三つを両立できる仕組み作りが求められています。

